Von der Anfallsbeobachtung zur Anfallsbeschreibung
Von Andrea Ratzinger
1. Warum ist Anfallsbeobachtung und Anfallsbeschreibung wichtig?
Vor der Diagnose einer Epilepsie und der Einteilung in eine bestimmte Anfallsform (Anfallsklassifikation) steht die Beobachtung eines Phänomens, das sich vom «Normalverhalten» eines Menschen unterscheidet. Anfallsbeobachtungen und Anfallsbeschreibungen dienen mehreren Zielen. Sie liefern den Betroffenen und den involvierten Fachpersonen zentrale Hinweise zur individuellen Beantwortung folgender Fragen:
- Handelt es sich um epileptische Anfälle oder handelt es sich um etwas Anderes? Sind weitere Untersuchungen notwendig?
- Um welchen Anfallstyp handelt es sich? In welchem Teil des Gehirns hat der Anfall begonnen?
- Verändert sich die Anfallshäufigkeit? Treten mehr oder weniger Anfälle auf? Bringt die eingesetzte Behandlung den gewünschten Erfolg? Treten die Anfälle gehäuft zu bestimmten Tageszeiten auf (tageszeitliche Anfallshäufungen)? Verschwindet eine Anfallsart und tritt eine neue auf?
- Besteht ein Risiko von anfallsbedingten Verletzungen (z.B. durch einen möglichen Sturz)? Welche Massnahmen sind erforderlich, um anfallsbedingte Verletzungen zu vermeiden oder um deren Folgen zu reduzieren? Welche Massnahmen sind vor, während und nach dem Anfall angezeigt?
2. Für wen sind die Informationen aus der Anfallsbeobachtung und Anfallsbeschreibung wichtig?
Betroffene und ihr Umfeld
Nach einem Anfall kann es sein, dass sich ein Betroffener oder eine Betroffene auf dem Boden wiederfindet und nicht weiss, was mit ihm oder ihr passiert ist. Die Beobachtungen und Beschreibungen von Aussenstehenden können helfen, sich zu orientieren und wieder an die vorherige Tätigkeit anzuknüpfen.
Genau zu wissen, was während eines Anfalles mit ihnen passiert, kann den Betroffenen und ihrem Umfeld helfen, Entscheidungen zur Alltagsgestaltung zu treffen. Sie können dadurch besser abwägen, in welchen Situationen bestimmte Massnahmen notwendig sind, um sich sicher zu fühlen oder um ein Verletzungsrisiko zu minimieren.
Sind die Anfälle mit Stürzen verbunden, braucht es andere Massnahmen in der Alltagsgestaltung und gegebenenfalls andere Hilfsmittel, als wenn sich die Anfälle in Form einer kurzen Zuckung an der rechten Hand zeigen. Ist die betroffene Person im Rollstuhl, benötigt es für sie während der Zeit im Rollstuhl wiederum andere Massnahmen als für jemanden, der nicht im Rollstuhl ist.
Informationen darüber, wann und wie oft Anfälle auftreten, können eine Entscheidungsgrundlage bilden, um den Tagesablauf entsprechend anzupassen und zu entscheiden, welche Personen über die Anfälle informiert werden müssen.
Beispiel: Treten Anfälle gehäuft am Morgen auf, kann es sinnvoll sein, das Duschen auf den Abend zu verlegen. Treten Anfälle ausschliesslich in der Nacht auf, sind gegebenenfalls tagsüber keine speziellen Massnahmen zu treffen.
Arzt/Ärztin
Es ist Aufgabe des Arztes oder der Ärztin, eine Epilepsie zu diagnostizieren, andere Erkrankungen auszuschliessen (Differentialdiagnostik), Anfallsformen in ein Klassifikationsschema einzuordnen (Anfallsklassifikation), eine Behandlung vorzuschlagen sowie deren Wirkung zu überprüfen. Für diese Aufgaben sind aussagekräftige und präzise Anfallsbeschreibungen hilfreich und wichtig.
3. Wie muss eine aussagekräftige, präzise Anfallsbeschreibung aussehen?
Eine Anfallsbeschreibung ist dann aussagekräftig, wenn sie sämtliche Beobachtungen der Anfallssymptome differenziert und zeitlich geordnet beschreibt. Zu einer Anfallsbeschreibung gehören einerseits der Bericht der betroffenen Person (Selbstbeobachtung) und andererseits der Bericht jener Person, die den Anfall gesehen hat (Fremdbeobachtung).
4. Was sind Herausforderungen in der Anfallsbeobachtung und Anfallsbeschreibung?
Das Anfallsgeschehen und auch dessen Beobachtung sind komplexe Angelegenheiten. So beschreiben Fachpersonen der Agogik und Pflege, gefragt nach Herausforderungen in der Anfallsbeobachtung, Folgendes:
- Wir sehen nicht immer alles.
- Jeder sieht etwas anderes.
- Manchmal sind wir bei Beginn eines Anfalls nicht in unmittelbarer Nähe oder kommen erst im Verlauf des Anfalls dazu.
- Manchmal sehen wir aus unserer Perspektive nicht das komplette Anfallsgeschehen.
- Wir können das Anfallsgeschehen nicht nochmals in Ruhe anschauen (ausser der Anfall wurde als Video aufgezeichnet).
- Es passiert vieles gleichzeitig.
- Es geschieht manchmal schnell und ist schon wieder vorbei, wenn wir es realisieren.
- Manches ist sehr unauffällig und je nachdem leicht zu übersehen.
- Bewegungen oder Handlungen im Anfall sind manchmal von zielgerichteten Handlungen nicht oder kaum zu unterscheiden.
- Wir sind gefordert, gleichzeitig zu beobachten und den Betroffenen, der den Anfall erleidet, zu unterstützen.
Eine Herausforderung ist Anfälle zu beobachten und alle wichtigen Aspekte wahrzunehmen. Eine weitere besteht darin, die Beobachtungen in Worte zu fassen.
5. Wie kommen wir von der Anfallsbeobachtung zur Anfallsbeschreibung?
Tritt bei einer Person erstmalig ein Anfall auf, ist man in der Regel nicht auf diese Situation vorbereitet. In diesem Fall werden die Betroffenen und allenfalls die Personen, die den Anfall gesehen haben, ihre Beobachtungen zusammentragen und mit diesen Informationen zum Arzt gehen. Die folgenden Ausführungen beziehen sich auf Situationen, in denen entweder bekannt ist, dass Menschen im eigenen Umfeld Anfälle haben oder damit zu rechnen ist, dass Anfälle oder anfallsähnliche Phänomene auftreten.
5.1 Beobachtungsplan – auf was möchte ich achten?
Zunächst ist es hilfreich, sich einen Beobachtungsplan im Sinn von «Auf was möchte ich achten?» zurechtzulegen. Diese Struktur hilft bei der Beschreibung des aktuell beobachteten Geschehens und auch bei der künftigen Anfallsbeobachtung.
5.1.1 Welche Symptome sind aufgetreten?
Die einzelnen Bausteine der Beobachtungen sind die verschiedenen Anfallssymptome. Es ist also wichtig zu wissen, welche Erscheinungsformen epileptischer Anfälle grundsätzlich auftreten können und wie diese konkret aussehen.
Motorische Symptome |
| |
Sensitive Symptome |
| |
Vegetative Symptome |
| |
Psychische Symptome |
| |
Komplexe Symptome |
|
Abbildung 1: Erscheinungsformen epileptischer Anfälle (vgl. Elger et al. 2012, S. 2)
Beobachtet werden können
- Auraphänomene: Wahrnehmungen und Empfindungen der von einem Anfall betroffenen Person, teilweise im Vorfeld oder als erste Symptome eines sichtbaren Anfalls (vor allem durch Befragung bzw. indirekt aufgrund von Reaktionen der Betroffenen auf das Erlebte z.B. in Form von Angst, Erschrecken, Freude).
- Bewusstseinslage (vor allem durch Befragung): Hier ist es wichtig zu wissen, dass es Beispiele gibt, in denen die Betroffenen während des Anfalls zwar bei Bewusstsein sind, allerdings nicht auf Fragen oder Anweisungen reagieren können. Ausserdem ist es möglich, dass das Bewusstsein für einfache Sachverhalte und Anweisungen, jedoch nicht für komplexe Anforderungen ausreicht (Brandt, 2009, S. 2).
- Sprache/Lautgebung
- Bewegungen
- Stürze
- Augen/Augenpartie
- Blick
- Atmung
- Hautveränderungen
- Erbrechen, Einnässen
- im Anfall entstandene Verletzungen
Damit uns überhaupt ein Verhalten, das Ausdruck eines Anfalls sein könnte, auffällt, müssen wir die betroffene Person in ihrem normalen Verhalten gut kennen. Wir müssen genau hinschauen und genau zuhören. Dies ist besonders wichtig bei Menschen mit geistiger Behinderung.
Beispiele: Ein Blick in die Leere wird uns eventuell nicht als verändertes Verhalten eines Menschen mit geistiger Behinderung auffallen, wenn wir denken, dass sie oder er sich immer wieder so verhält. Ein Nesteln an der Kleidung wird uns nur als verändertes Verhalten und mögliches komplexes Anfallssymptom (siehe Abbildung 1) auffallen, wenn dies nicht zum alltäglichen Verhalten eines Menschen gehört.
Manche der beobachteten Symptome geben Hinweise auf die Lokalisation des Anfallsherdes.
5.1.2 Wie sind die Symptome aufgetreten?
Wir benötigen Informationen darüber, wie die einzelnen Symptome aufgetreten sind, also über die Qualität des beobachteten Phänomens: z.B. wie war die Bewegung (verkrampft, zitternd) oder wie war die Lautgebung (lauter Schrei, gepresst, leise).
5.1.3 Wo sind die Symptome aufgetreten?
Zusätzlich müssen wir die Lokalisation beschreiben: In welchem Körperteil fand die Veränderung statt (z.B. Kopf, rechte Hand, linkes Bein) und in welche Richtung (z.B. nach rechts, nach oben)? Es kann hilfreich sein, sich die Skizze eines Körpers von oben nach unten vorzustellen, um keine Beobachtungen zu vergessen (Was war mit dem Kopf? Was mit den Augen? Mit den Armen? Händen? Rumpf? Beinen? Füssen?).
5.1.4 In welche Richtung sind Bewegungen aufgetreten?
Augen- oder Kopfbewegungen nach rechts sind z.B. ein Hinweis darauf, dass der Anfallsherd in der entgegengesetzten Hirnhälfte liegt (Brandt, 2008, S. 3).
5.1.5 In welcher Reihenfolge sind die Symptome aufgetreten? Was war vor und nach dem Anfall?
Die genaue Angabe der zeitlichen Reihenfolge der beobachteten Phänomene ist wichtig. Hier kann es helfen, sich die einzelnen Episoden eines Anfallsgeschehens vorzustellen und die Beobachtungen entsprechend zu ordnen:
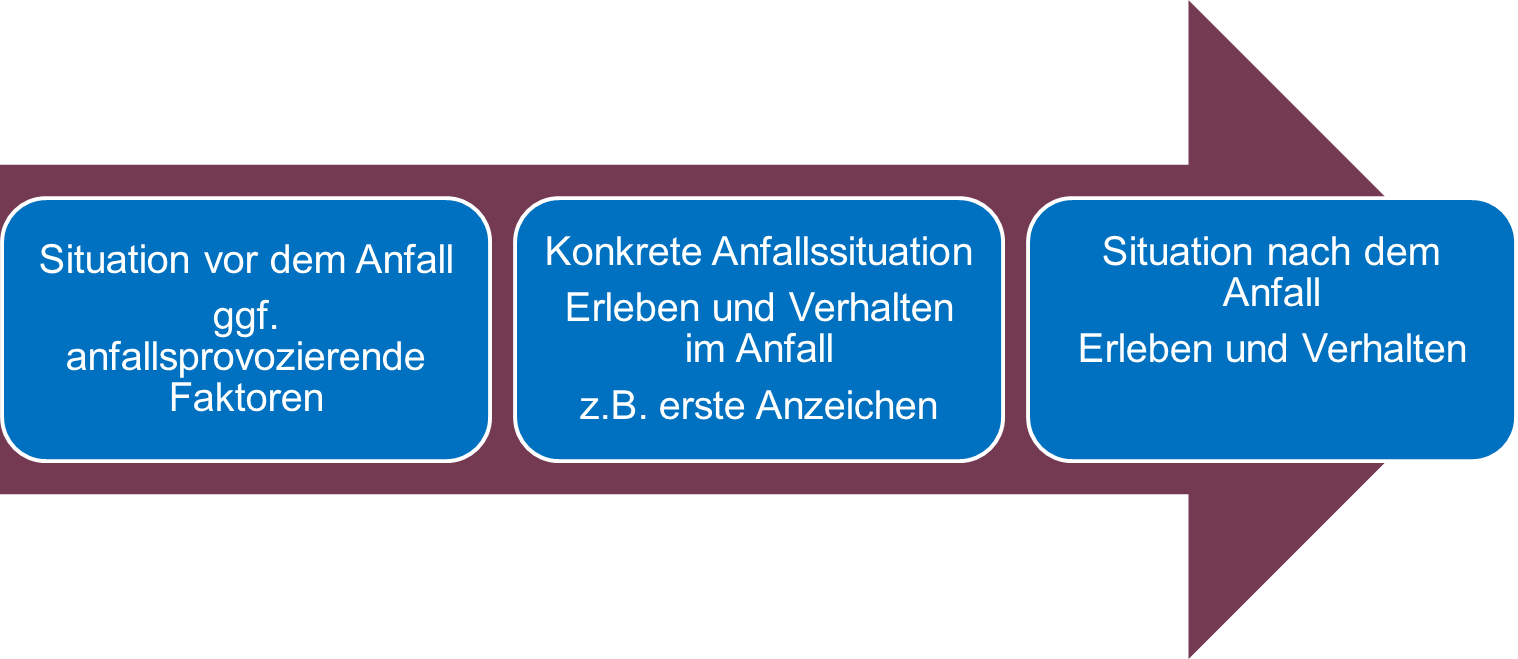
Abbildung 2: Episoden eines Anfalls
- Was war vor dem Anfall?
Beispiel: «Vor dem Anfall sitzt Frau B im Sessel und schaut TV.» - Was geschah während des Anfalls: Was waren erste Symptome? Was passierte nacheinander? Was passierte gleichzeitig?
Beispiel: «Zuerst Drehen der Augen nach links, dann Kopfdrehung nach links und
gleichzeitiges Strecken der Arme und Beine nach vorne»
• Wie war das Anfallsende?
Beispiel: «Heftiges Zucken nimmt allmählich ab… tiefes Ausatmen, Frau B hält die Augen geschlossen, legt den Kopf auf die rechte Schulter und schläft.»
• Was war nach dem Anfall?
Beispiel: Herr N nimmt seine vorherige Tätigkeit wieder auf.
5.3 Wie lange hat der Anfall gedauert?
In der Regel dauern epileptische Anfälle nicht länger als zwei Minuten (Elger, Berkenfeld 2017, S. 10). Sie kommen dem Beobachter manchmal jedoch viel länger vor, als sie wirklich gedauert haben. Die Anfallsdauer sollte daher nach Möglichkeit mit dem Blick auf die Uhr gemessen werden. Falls dies nicht möglich ist, hat es sich bewährt, sich das Anfallsgeschehen vor dem geistigen Auge genau Revue passieren zu lassen und die Zeit von Beginn bis zum Ende des inneren Films zu stoppen.
5.4 Anfallsbeschreibung ergänzen
Um eine vollständige und differenzierte Beschreibung zu erhalten, empfiehlt es sich, die Beschreibung dahingehend zu prüfen, ob es noch Ergänzungen gibt.
- Dies kann geschehen, indem man z.B. eine Checkliste zur Anfallsbeobachtung und Anfallsbeschreibung zur Hand nimmt und so überprüft, ob in den eigenen Aufzeichnungen etwas vergessen wurde.
- Ergänzt werden kann die Beschreibung auch durch andere Personen, die den Anfall ebenfalls gesehen haben. Vielleicht hat eine andere Person aus einer anderen Perspektive, oder weil sie auf einen anderen Körperteil geachtet hat, etwas gesehen, was noch ergänzt werden kann.
- Die einzelnen Beobachtungen ergänzen sich dabei wie ein Puzzle zu einem Gesamtbild des Anfalls. Wenn die Eindrücke unterschiedlich waren ist es wichtig, diese beide und nicht einen Beobachtungskompromiss festzuhalten.
- In jedem Fall gehört zu einer vollständigen Anfallsbeschreibung die Eigenbeobachtung der betroffenen Person. Wenn möglich sollte die betroffene Person dazu befragt werden, was sie selbst vor, während und nach dem Anfall gespürt hat und wie es ihr dabei gegangen ist.
Beispiele:
«Ich spürte ein aufsteigendes Gefühl vom Magen her»
«Es kribbelte in den Händen»
«Es schmeckt nach Metall im Mund»
«Ich höre alles, aber ich kann nicht antworten»
6. Unterschiedliche Varianten einer Anfallsbeschreibung
Es gibt unterschiedliche Varianten, wie Anfallsbeschreibungen vorgenommen werden. In manchen Institutionen besteht ein Anfallsbeschreibungskonzept, in anderen ist es den Fachpersonen selbst überlassen, wie sie vorgehen.
Welches Anfallsbeschreibungskonzept gut funktioniert, ist abhängig von den individuellen Vorlieben. Grundsätzlich können zwei verschiedene Varianten unterschieden werden:
- Anfallsbeschreibung als Fliesstext
Die Beobachtungen werden auf einem leeren Blatt erfasst. Es wird als Fliesstext «wie wenn ein Film abläuft» oder in Stichworten beschrieben, was beobachtet wurde. Diese Beschreibung kann anschliessend ergänzt (z.B. unter Einbezug einer Checkliste und zeitlich sortiert werden.
Vorteil:
Bei dieser Variante kann man sich auf die eigenen Beobachtungen konzentrieren und wird nicht abgelenkt durch die Beantwortung von Fragen. Dadurch sind manche Beobachtenden mit dieser Methode schneller. Ausserdem ist die Beschreibung meist kompakter und für die Lesenden schnell zu erfassen.
Nachteil:
Es muss alles selbst formuliert werden. Dadurch können Aspekte vergessen gehen (z.B. falls keine Checkliste zur Hand genommen wird) oder unterschiedlich beschrieben werden, obwohl es sich um die gleiche Beobachtung handelt. - Anfallsbeschreibung auf einer teilstrukturierten Vorlage
Diese Vorlagen zur Anfallsbeschreibung sind vorstrukturiert, das heisst die Anfallsbeobachtung wird in die Struktur der Vorlage «übersetzt». Manche Punkte sind zum Ankreuzen, bei anderen ist eine Freitextbeschreibung erforderlich. Eine zeitliche Sortierung ist in der Regel im Sinn von «vor, während und nach dem Anfall» gegeben. «Während des Anfalls» ist in dieser Vorstrukturierung in der Regel nicht enthalten und müsste dann zusätzlich erkenntlich gemacht werden.
Vorteil:
Diese Variante bietet Struktur für die Beschreibungen.
Nachteil:
Manchmal fällt es einfacher, die Beobachtungen frei beschreiben zu können. Manche Beobachtenden neigen ausserdem dazu, in vorgegebenen Listen alles ausfüllen zu wollen und verzetteln sich dabei in ihren Überlegungen.
Es ist wichtig, die Beobachtungen ohne spezifische Fachbegriffe zu beschreiben. Wenn in Anfallsbeschreibungen Begrifflichkeiten aus der Anfallsklassifikation verwendet werden, kann dies zu Fehlinterpretationen führen. Beispielsweise kann dies dazu verleiten, gar nicht aufgetretene, aber zum jeweiligen Anfallstyp gehörende Symptome in die Beobachtung zu interpretieren. Wenn die Beschreibungen im Dialog mit dem Arzt bestimmten Anfallsformen zugeordnet worden sind (Anfallsklassifikation), kann selbstverständlich auch seitens des Betreuungsteams die Fachbezeichnung des jeweiligen Anfalls verwendet werden.
Beispiel:
Anstatt «tonische Phase der Arme» sollte in der Anfallsbeschreibung die Beobachtung im Detail wiedergegeben werden als «gleichzeitige Streckung beider Arme nach vorne».
7. Beschreibungen von bereits bekannten Anfällen
Manchmal treten Anfälle auf, die bereits bekannt sind. Diese können selbstverständlich weiterhin einzeln beschrieben werden. Eine übersichtsmässige Registrierung von bekannten Anfällen reduziert jedoch den Zeitaufwand. Dies funktioniert folgendermassen:
- Hat eine betroffene Person einen Anfall, wird der beobachtete Anfall mit der bereits existierenden Anfallsbeschreibung verglichen.
- Stimmt die neue Beobachtung mit der bereits vorhandenen Anfallsbeschreibung überein, wird der Anfall im Anfallskalender registriert. Die Situation «vor» und «nach dem Anfall» sowie allfällige Besonderheiten werden zusätzlich beschrieben. Auf eine ausführliche Anfallsbeschreibung wird verzichtet.
- Handelt es sich bei dem beobachteten Anfall um ein neues Phänomen oder besteht Unsicherheit darüber, wird eine neue Anfallsbeschreibung erstellt. Die bestehende Anfallsbeschreibung erhält dann den Zusatz «Anfallstyp 1» die neue Anfallsbeschreibung den Zusatz «Anfallstyp 2», der nächste neue Anfall «Anfallstyp 3». Die einzelnen Anfallsformen werden chronologisch in der Reihenfolge ihrer Beobachtung nummeriert.
- Die Ärztin, der Arzt kann die beschriebenen Anfallstypen klassifizieren (Anfallsklassifikation).
Bei dieser Vorgehensweise besteht die Herausforderung zu erkennen, dass es sich bei mehreren Beschreibungen eventuell um dieselbe Anfallsform handeln könnte. Manchmal werden in den Beschreibungen unterschiedliche Worte für gleiche Beobachtungen benutzt. In anderen Fällen kann z.B. nicht gesehen werden, was mit den Armen passiert, da diese unter dem Tisch sind. Manchmal zeigt sich dieselbe Anfallsform anders, wenn sich der Anfall in unterschiedlichen Situationen z.B. im Sitzen oder im Liegen ereignet.
Hier empfiehlt es sich, die verschiedenen Anfallsbeschreibungen regelmässig zu vergleichen. Falls es sich um die gleiche Anfallsform handelt, müsste die zugewiesene chronologische Anfallsnummerierung entsprechend angepasst werden.
8. Weitere Empfehlungen zur Anfallsbeobachtung und Anfallsbeschreibung
- Zusätzlich zu den Anfallsbeschreibungen empfiehlt es sich, in Absprache mit den Betroffenen Anfälle mit dem Smartphone zu filmen, da dies sehr wertvolle Zusatzinformationen liefert.
- Um die eigene Anfallsbeobachtung und Anfallsbeschreibung zu schulen hat es sich bewährt, verschiedene Personen das gleiche Anfallsvideo anschauen zu lassen und die Beobachtungen anschliessend in eigenen Worten zu beschreiben. So können Teams das Zusammensetzen der einzelnen Beobachtungsbausteine einüben und sprachliche Unterschiede in den Beschreibungen abgleichen.
Informationsmaterialien Epilepsie wie Checklisten und Checkkarten
Lehrbuch «Basiswissen Epilepsie» für Fachpersonen, die Menschen mit geistiger Behinderung und Epilepsie begleiten
Kontakt

Pascale Hofmann
Sekretariat EPI WohnWerk

Literatur
- Brandt, C. (2009). Anfallsbeobachtung, Anfallsbeschreibung. Informationszentrum Epilepsie (ize) der Dt. Gesellschaft für Epileptologie e. V. Berlin. Überarbeitete Version. Zugriff am 01.10.2018.
- Elger C. E. et. al. (2012). S1-Leitlinie Erster epileptischer Anfall und Epilepsien im Erwachsenenalter. Deutsche Gesellschaft für Neurologie, Hrsg. Leitlinien für Diagnostik und Therapie in der Neurologie. Zugriff am 26.09.2018.
- Elger C. E., Berkenfeld R. (geteilte Erstautorenschaft) et al. (2017). S1-Leitlinie Erster epileptischer Anfall und Epilepsien im Erwachsenenalter. In: Deutsche Gesellschaft für Neurologie, Hrsg. Leitlinien für Diagnostik und Therapie in der Neurologie. Zugriff am 26.09.2018.